Existe vantagem de probiótico multicepas x cepa única?

O número de publicações científicas sobre probióticos e seus efeitos têm crescido exponencialmente nos últimos anos. Probióticos são microrganismos vivos que quando administrados em quantidades apropriadas oferecem benefícios à saúde do hospedeiro e, segundo a literatura, têm efeitos benéficos nas diarreias e na imunidade e dermatite atópica, por exemplo. A diversidade de cepas probióticas disponíveis […]
Probióticos: LGG® no incremento da resposta às vacinas

Há décadas, muitos pesquisadores têm demonstrado interesse sobre os benefícios do uso de pré e probióticos no tratamento e prevenção de doenças. Os probióticos consistem em microrganismos vivos da microbiota comensal humana, com baixa ou nenhuma patogenicidade, que, quando administrados na quantidade adequada, determinam benefícios à saúde humana (Alvarez-Olmos & Oberhelman, 2001; Capurso, 2019). Dentre […]
Microbiota intestinal: perspectivas futuras [podcast]
![Microbiota intestinal: perspectivas futuras [podcast] 3 Microbiota intestinal: perspectivas futuras [podcast]](https://cellerafarma.com.br/wp-content/uploads/2021/09/microbiota-intestinal-perspectivas-futuras-podcast-1024x683.jpg)
Neste episódio, produzido pela PEBMED em parceria com a Cellera Farma, Jôbert Neves, pediatra e especialista em Gastroenterologia Pediátrica recebe Vera Lucia Angelo, gastroenterologista e especialista em doenças funcionais e manometria para abordarem o que é microbiota intestinal e as perspectivas futuras do uso do probiótico. Confira!
Uso de probióticos na TDAH
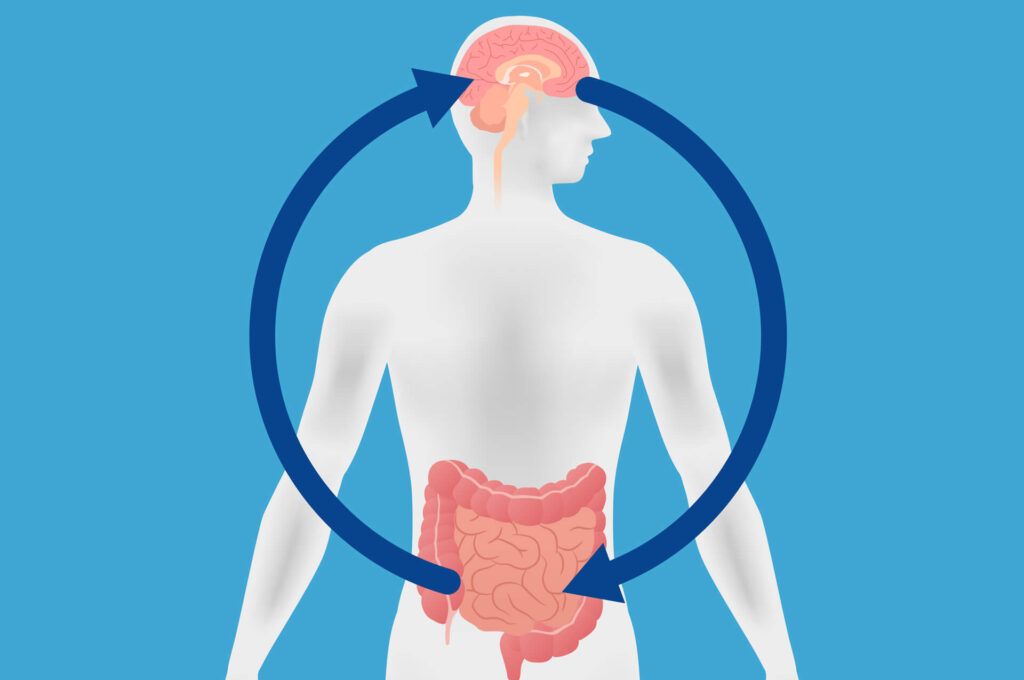
O transtorno de déficit de atenção e hiperatividade (TDAH) é um transtorno do neurodesenvolvimento comum caracterizado por desatenção, impulsividade e hiperatividade. A etiologia do transtorno é multifatorial, com foco principal em fatores genéticos. No entanto, pesquisas recentes mostram o envolvimento de mudanças e desequilíbrios na microbiota intestinal com TDAH. As evidências da influência da microbiota […]
Melhora da tolerabilidade da alergia à proteína do leite em crianças que utilizaram LGG®
Desde a sua identificação, em 1985, o Lactobacillus rhamnosus GG (DSM 33156) é a cepa probiótica mais extensivamente estudada no mundo inteiro, em adultos, bebês e crianças, no que se refere a uma variedade de condições clínico-experimentais, incluindo, sobretudo, suporte imunológico e benefícios gastrintestinais.1 O LGG® influencia diretamente as respostas adaptativas humorais e celulares, assim […]
Atuação dos probióticos na doença inflamatória intestinal e doenças do tubo digestivo
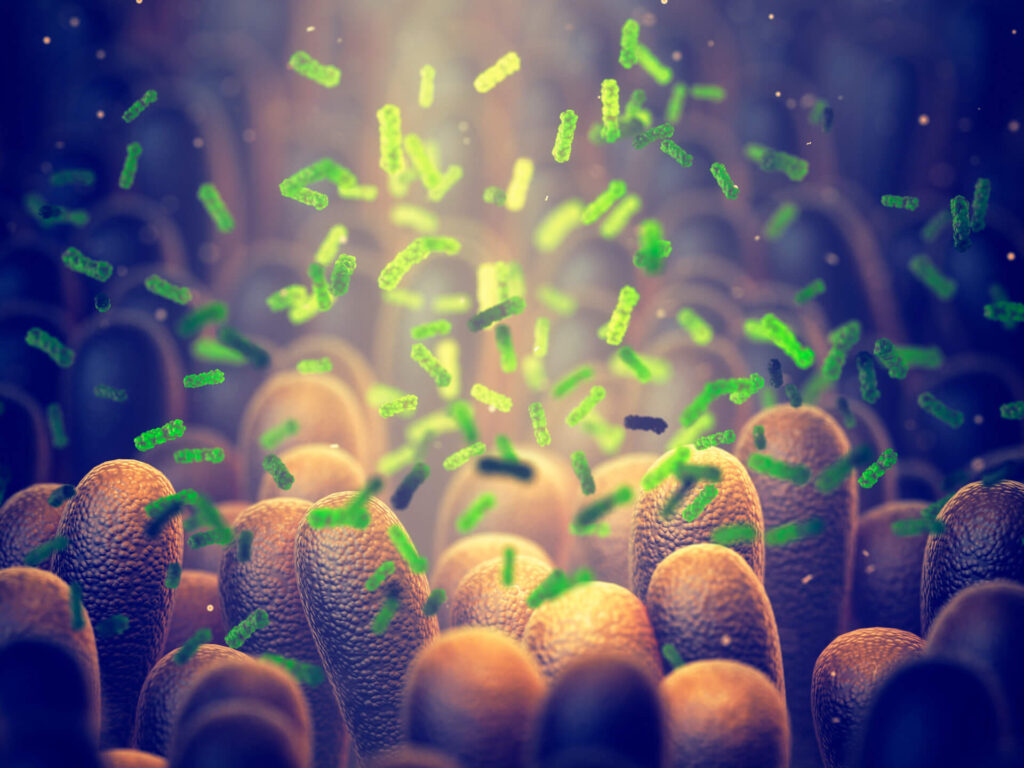
Pesquisas recentes têm mostrado um papel relevante para a microbiota intestinal na manutenção da saúde e na ocorrência de doenças e, consequentemente, a manipulação da microbiota por bactérias probióticas tem sido proposta como uma opção terapêutica em diferentes condições patológicas.1 O uso de probióticos, conforme ensaios e estudos clínicos realizados, parece ser eficaz e seguro […]
Doença do refluxo gastresofágico: revisão recente
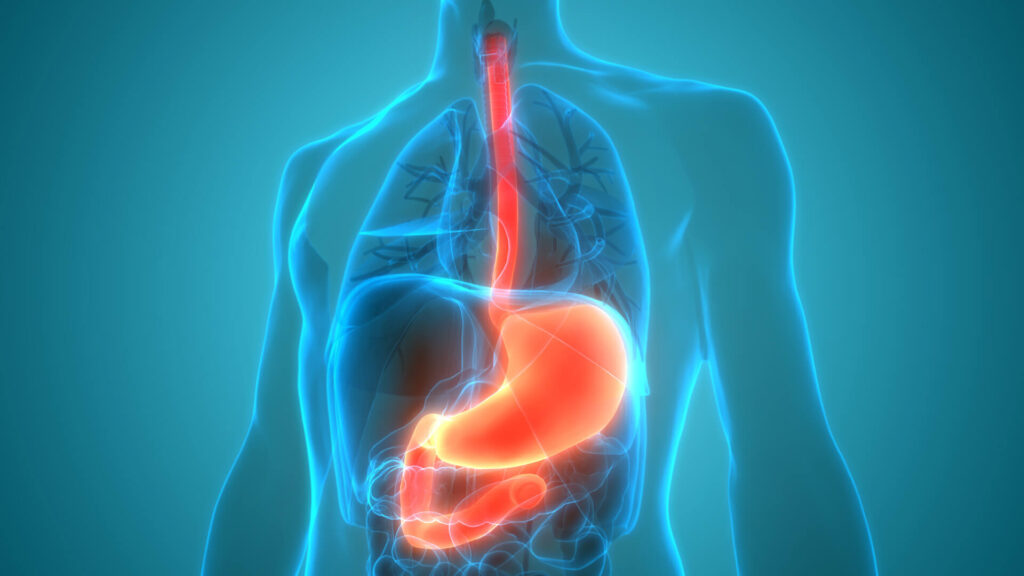
A doença do refluxo gastresofágico (DRGE), apesar de possuir alguns diagnósticos diferenciais, pode ser facilmente caracterizada durante a história clínica do paciente. Durante a endoscopia, o refluxo pode ser visualizado assim como suas complicações mais frequentes como esofagite ou até mesmo estenoses. Uma revisão recente foi publicada no JAMA, com ênfase no tratamento clínico da […]
7 Lições Para Uma Gestão Hospitalar Eficiente

O setor mais impactado pela pandemia do novo coronavírus foi o de saúde, tanto no Brasil quanto no mundo. Isso porque, além do pouco conhecimento sobre a doença, a grande demanda por leitos impactou consideravelmente a gestão hospitalar. Neste sentido, apenas com o planejamento estratégico e uma rápida adaptação é possível superar esse obstáculo e […]
Uso de probióticos como adjuvante em pacientes com COVID-19

Pacientes com COVID -19 apresentam alta incidência de sintomas gastrointestinais como anorexia, náuseas, diarreia, vômitos e dor abdominal. A presença de RNA viral nas fezes confirma essa teoria e inúmeros estudos demonstram que esses pacientes podem apresentar um pior prognóstico. Clique e assista o vídeo para entender mais sobre o assunto.
Alergias e imunomodulação – benefícios dos probióticos
O trato gastrointestinal funciona como uma barreira contra antígenos de microrganismos e alimentos. A geração de regulação imunofisiológica no intestino depende do estabelecimento da microbiota. Intervenções terapêuticas baseadas no consumo de culturas de microrganismos vivos benéficos, que atuam como probióticos, foram introduzidas como forma de reequilibrar a resposta imunológica dada pelo hospedeiro, a qual tem […]
O uso do probiótico Lactobacillus rhamnosus GG (LGG®) na prevenção da dermatite atópica
Nas últimas décadas, diversos estudos foram realizados com objetivo de correlacionar a composição da microbiota intestinal (MI) com diversas enfermidades. Dentre as doenças hipoteticamente beneficiadas pelo uso de probióticos, destacam-se as doenças alérgicas, como a dermatite atópica (DA), uma doença crônica da pele que apresenta lesões com prurido intenso associada a um ressecamento importante, mais […]
Como escolher a CEPA probiótica ideal para a manutenção da saúde gastrointestinal?

O termo probiótico é originado do grego e significa “para a vida” ou “em prol da vida”. Segundo a Organização Mundial da Saúde são microrganismos vivos que quando administrados em quantidades adequadas determinam benefícios à saúde do hospedeiro. Os microrganismos devem estar vivos desde a produção até a utilização, o gênero e cepa devem ter […]